Спонтанный разрыв всех слоев стенок пищевода впервые описан в 1724 г. голландским врачом H. Boerhaave (синдром Бурхаве). Актуальность данной работы заключается в том, что данный синдром является относительно редким заболеванием с высоким уровнем смертности, а также в последнее время в мире наблюдается рост количества случаев перфорации пищевода. Своевременная диагностика данного заболевания представляет большие трудности в связи с его редкостью, разнообразием клинической картины и неосведомленностью большинства врачей об этом синдроме. В мировой литературе к 1998 г. описано всего около 300 наблюдений спонтанного разрыва пищевода (СРП). По данным авторов, гнойные осложнения при СРП возникают у 78 % больных, при этом у 12 % процесс локализовался в клетчаточных пространствах шеи, у 66 % распространялся на средостение. СРП может возникнуть в верхней (шейной, или цервикальной), средней (грудной) или нижней (абдоминальной) части пищевода, чаще локализуясь в грудном отделе. Летальность при этом синдроме составляет на догоспитальном этапе 75 % и иногда выше. Послеоперационная летальность достигает 25–85 % (зависит от времени с момента перфорации пищевода до выполнения операции и развития осложнений). Как показывает мировая практика, задержка в постановке правильного диагноза (48 ч и более от момента перфорации пищевода) и начале адекватного лечения происходит более чем в 50 % случаев, приводя к уровню смертности в 40-60 %, но этот уровень снижается, если лечение начато в первые 24 ч. В России случаи СРП описаны преимущественно в НИИ им. Н.В. Склифосовского, причем большинство больных не было доставлено в первые часы от начала заболевания: все были переведены из других стационаров в поздние сроки с диагнозами инфаркта миокарда, плеврита, даже перфорации язвы желудка.
Привожу наблюдение. Больной З., 64 лет, поступил 5.08.2012 г. в приемный покой ЦГБ № 7. При поступлении предъявлял жалобы на сильные жгучие, царапающие боли за грудиной и нелокализованно в животе, появившиеся 5.08.2012 г. днем после физической работы (в том числе поднятия тяжестей) и обильного приема пищи, за которым последовала тошнота, интенсивная двукратная рвота. Вскоре возникли сильные боли в груди, затем в животе, через некоторое время у пациента наступило помутнение сознания, дальнейшие события он не помнит. Со слов жены пациента – вел себя неадекватно, «сложился пополам» и «кричал от сильной боли». Вызвана бригада смП, пациент доставлен в экстренном порядке в ЦГБ № 7.
Объективно при поступлении: состояние тяжелое, сознание затуманенное, бред, положение вынужденное (лёжа на боку, прижав колени к груди); кожные покровы бледные, t 36,8 °C, ЧДД 25 в мин., ЧСС 88 в мин., АД 120/80 мм рт.ст. Подкожная эмфизема шейно-грудной области, перкуторно – тупость над левым легким ниже 3 ребра, аускультативно – дыхание в данной области не выслушивается, в остальных – ослабленное везикулярное. При аускультации сердца – тоны ясные, ритмичные, шумов нет. Зев чистый, язык влажный, при пальпации живота край печени вровень с реберной дугой, слегка болезненный, живот правильной формы, втянут, брюшная стенка болезненна при пальпации во всех отделах (больше в эпигастрии), участвует в акте дыхания, резко напряжена, симптомы раздражения брюшины отрицательны. Поставлен предварительный диагноз «Перфоративная язва под вопросом. Подозрение на перитонит».
Для уточнения диагноза 5.08.2012 проведена диагностическая лапароскопия, при которой данных за неотложную хирургическую патологию не обнаружено. Также 5.08.12 выполнена рентгенография органов грудной полости, на которой выявлен уровень жидкости в левом легком до 3 ребра, поэтому 6.08.2012 проведена пункция левой плевральной полости, во время которой откачано 1200 мл мутной жидкости, гноя со зловонным запахом; при цитологии пунктата обнаружено массивное количество микробов, мицелий гриба, детрит. Для выведения жидкости 7.08.2012 установлен дренаж по Бюлау (7-ое межреберье) слева, по которому за сутки выведено примерно 1 л гноя с примесью пищи, что насторожило врачей, и 8.08.2012 было решено провести контрастную рентгенографию пищевода (затеки с контрастирующим веществом в плевральную полость практически не визуализировались) и ФГДС, при котором выявлен линейный разрыв до 2 см длиной по левой стенке пищевода в нижнегрудном отделе, заключение «Перфорация (или свищ) пищевода в нижней трети». В то же время при повторной рентгенографии легких от 8.08.2012 уровень жидкости в левом легком «опустился» с 3 до 7 ребра, и больному был установлен также дренаж по Петрову (2-е межреберье) слева, по которому отделялся опалесцирующий выпот белого цвета.
Таким образом, совокупность клинико-инструментальных данных (триада симптомов по Маклеру: предшествующая интенсивная рвота, подкожная эмфизема шейно-грудной области и сильная боль в грудной клетке; дополнительные симптомы: тахипноэ (25/мин.), боли в эпигастрии, аускультативно отсутствие дыхания и перкуторно тупость над левым легким, отделение по дренажу гноя с примесью пищи; наличие гидропневмоторакса слева и перфорация нижней трети пищевода на ФГДС) позволила заподозрить спонтанный разрыв пищевода, и пациенту была назначена экстренная операция.
8.08.2012 г. проведена верхняя срединная лапаротомия и вертикальная диафрагмотомия. По результатам проведенного оперативного вмешательства поставлен клинический диагноз «Спонтанный разрыв нижнегрудного отдела пищевода с прорывом медиастинальной плевры слева. Медиастинит. Пневмоторакс слева». Оперативное лечение включало: ушивание разрыва пищевода, санирование и дренирование медиастинальной и плевральной полостей; установка дренажей (дренаж в средостение под левой реберной дугой, дренаж в поддиафрагмальное пространство слева); для разгрузки пищевода и последующего энтерального питания установка гастро- и еюностомы типа Витцеля. Далее пациент по 24.08.2012г. находился в РАО, где получал интенсивную терапию: антибактериальную, противовоспалительную, дезинтоксикационную, в т.ч. переливание крови и кровезаменителей (полиглюкин, гемафузин, реополиглюкин) от 6, 7, 8, 9.08.2012.
25.08.2012 г. (на 18-е сутки после операции) пациент переведен из РАО в отделение гнойной хирургии, где получал консервативное (антибактериальную и противовоспалительную терапию) и местное лечение (проточное промывание средостения и поддиафрагмального пространства раствором хлоргексидина биглюконата и перевязки). Послеоперационный период протекал благополучно, расхождения первичных швов и других осложнений не возникло. 17.09.2012 г. (42-е сутки) больному сняты гастро- и еюностома, начат постепенный перевод на питание per os. Состояние пациента улучшалось, функция ЖКТ восстанавливалась, пациент начал набирать вес (за месяц после операции потерял 10 кг), 20.09.2012 г. был извлечен последний дренаж из плевральной полости (по Бюлау). 26.09.2012 г. больной был выписан в удовлетворительном состоянии под амбулаторное наблюдение хирурга по месту жительства с рекомендациями по щадящему питанию и ограничению физической активности.
Представленное наблюдение демонстрирует трудности своевременной диагностики и лечения пациентов со спонтанным разрывом пищевода, что свидетельствует о возможности многоэтапного подхода к лечению больных с синдромом Бурхаве, и включает комплекс хирургических вмешательств и длительную интенсивную терапию. Выбор лапаротомии и диафрагмотомии в качестве доступа к пищеводу обоснован удобством ликвидации дефекта и адекватным укреплением линии швов, а также лучшей переносимостью пожилым пациентом лапаротомии (по сравнению с торакотомией). Для лечения медиастинита в остром периоде оказалось достаточно адекватного дренирования плевральной полости.
Перфорации и разрывы всех слоев пищевода представляют большие сложности в ранней диагностике и выборе адекватного метода лечения. Только ранняя диагностика заболевания, рациональная дифференцированная лечебная тактика и своевременная госпитализация больных в хирургическое отделение могут обеспечить благоприятный исход при синдроме спонтанного разрыва пищевода. Это и было продемонстрировано на данном клиническом примере благодаря компетентности и оперативности работы хирургов, несмотря на то, что данный случай выявления синдрома Бурхаве явился первым в практике больницы за долгое время.
Вклад автора представленного клинического случая состоял в сборе анамнеза (morbi и vitae), опросе и клиническом осмотре больного, обсуждении рентгенограмм и заключений других лабораторно-инструментальных методов исследования, выявлении причин и факторов риска разрыва (было выявлено, что больной всю жизнь выполнял тяжелую физическую работу; за полгода до разрыва случайно проглотил куриную косточку, после чего некоторое время беспокоили боли за грудиной, самостоятельно купировавшиеся; в течение последнего года изредка беспокоила изжога, а непосредственно перед поступлением в клинику имела место интенсивная рвота), участие в перевязках и промывании дренажных трубок, составление фотоотчета.
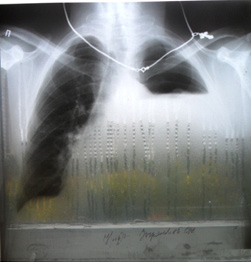
Рис. 1. Рентгенография легких от 7.08.2012 г., уровень жидкости до 3-го ребра
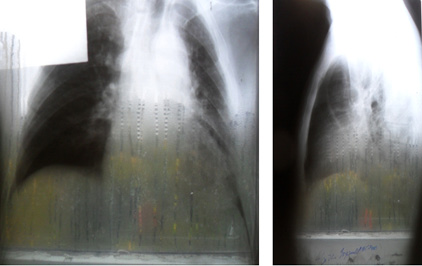
Рис. 2. Рентгенография легких от 4.09.2012г.
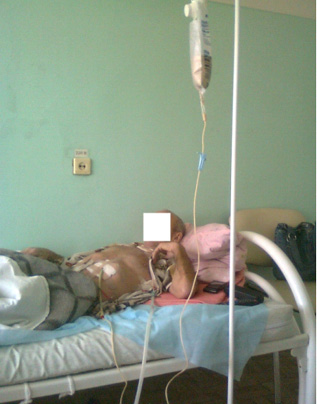
Рис. 3. Общий вид больного, 37-ые сутки после операции
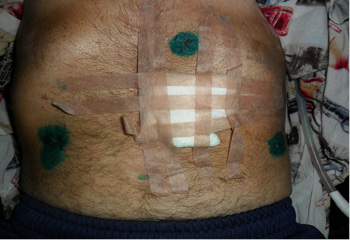
Рис. 4. 42-ые сутки после операции. Гастро- и еюностома сняты
Библиографическая ссылка
Зебзеева Н.В., Шурыгина Е.П. СИНДРОМ БУРХАВЕ: ОПИСАНИЕ КЛИНИЧЕСКОГО СЛУЧАЯ // Успехи современного естествознания. 2013. № 9. С. 37-39;URL: https://natural-sciences.ru/ru/article/view?id=32776 (дата обращения: 19.12.2025).



